易晓明 曾芬

[摘要]目的 探討持续性气道正压通气联合曲唑酮治疗阻塞性睡眠呼吸暂停综合征患者的效果。方法 选取2017年10月~2019年1月我院收治的80例阻塞性睡眠呼吸暂停综合征患者作为研究对象,按照随机数字表法将其分为观察组(40例)与对照组(40例)。对照组患者采用持续性气道正压通气方法治疗,观察组患者在对照组的基础上加用曲唑酮治疗。比较两组患者入院时及疗程结束时的血压[收缩压(SBP)、舒张压(DBP)]、心率(HR)、睡眠呼吸暂停低通气指数(AHI)、最高血氧饱和度(SpO2)、最低SpO2及匹兹堡睡眠质量指数(PSQI)、抑郁自评量表(SDS)、睡眠呼吸暂停生活质量指数(SAQLI)评分。结果 两组患者入院时的SBP、DBP、HR比较,差异无统计学意义(P>0.05);两组患者疗程结束时的SBP、DBP、HR均低于入院时,差异有统计学意义(P<0.05);两组患者疗程结束时的SBP、DBP、HR比较,差异无统计学意义(P>0.05)。两组患者入院时的AHI及最高、最低SpO2水平比较,差异无统计学意义(P>0.05);两组患者疗程结束时的AHI均明显低于入院时,最高、最低SpO2水平均高于入院时,差异有统计学意义(P<0.05);观察组患者疗程结束时的AHI明显低于对照组,差异有统计学意义(P<0.05);两组患者疗程结束时的最高、最低SpO2水平比较,差异无统计学意义(P>0.05)。两组患者入院时的PSQI、SDS、SAQLI评分比较,差异无统计学意义(P>0.05);两组患者疗程结束时的PSQI、SDS评分均低于入院时,SAQLI评分均高于入院时,差异有统计学意义(P<0.05);观察组患者疗程结束时的PSQI、SDS评分均低于对照组,SAQLI评分高于对照组,差异有统计学意义(P<0.05)。结论 在持续性气道正压通气基础上配合使用曲唑酮,能够改善阻塞性睡眠呼吸暂停综合征患者的AHI及PSQI、SDS、SAQLI评分。
[关键词]阻塞性睡眠呼吸暂停综合征;持续性气道正压通气;曲唑酮
[中图分类号] R766? ? ? ? ? [文献标识码] A? ? ? ? ? [文章编号] 1674-4721(2019)11(b)-0008-04
Effect of continuous positive airway pressure ventilation combined with Trazodone in the treatment of patients with obstructive sleep apnea syndrome
YI Xiao-ming1? ?ZENG Fen2
1. Department of Respiratory Medicine, the Second People′s Hospital of Yichun City, Jiangxi Province, Yichun? ? 336000, China; 2. Department of Critical Care Medicine, the Second People′s Hospital of Yichun City, Jiangxi Province, Yichun? ?336000, China
[Abstract] Objective To investigate the effect of continuous positive airway pressure ventilation combined with Trazodone in the treatment of patients with obstructive sleep apnea syndrome. Methods A total of 80 patients with obstructive sleep apnea syndrome admitted to our hospital from October 2017 to January 2019 were selected as the research objects. They were divided into observation group (40 cases) and control group (40 cases) according to the random number table method. The control group was treated with continuous positive airway pressure ventilation, and the observation group was treated with Trazodone on the basis of the control group. The blood pressure (systolic blood pressure [SBP], diastolic blood pressure [DBP]), heart rate (HR), sleep apnea hypopnea index (AHI), highest oxygen saturation (SpO2), lowest SpO2, and scores of Pittsburgh sleep quality index (PSQI), self-rating depression scale (SDS) and sleep apnea quality of life index (SAQLI) were compared between the two groups at admission and end of treatment. Results There were no significant differences in SBP, DBP and HR between the two groups at admission (P>0.05). The SBP, DBP and HR of the two groups at the end of treatment were lower than those at admission, and the differences were statistically significant (P<0.05). There were no significant differences in SBP, DBP and HR between the two groups at the end of treatment (P>0.05). There were no significant differences in AHI and the highest and lowest SpO2 levels between the two groups at admission (P>0.05). The AHI of the two groups at the end of treatment was significantly lower than that at admission, the highest and lowest SpO2 levels were higher than those at admission, and the differences were statistically significant (P<0.05). The AHI in the observation group at the end of treatment was significantly lower than that in the control group, and the difference was statistically significant (P<0.05). There were no significant differences in the highest and lowest SpO2 levels between the two groups at the end of treatment (P>0.05). There were no significant differences in PSQI, SDS, and SAQLI scores between the two groups at admission (P>0.05). The scores of PSQI and SDS at the end of treatment were lower than those at admission, and the SAQLI scores were higher than those at admission, with statistically significant differences (P<0.05). The PSQI and SDS scores of the observation group at the end of treatment were lower than those of the control group, the SAQLI score was higher than that of the control group, and the differences were statistically significant (P<0.05). Conclusion Trazodone combined with continuous positive airway pressure ventilation can improve AHI, and scores of PSQI, SDS, SAQLI in patients with obstructive sleep apnea syndrome.
[Key words] Obstructive sleep apnea syndrome; Continuous positive airway pressure ventilation; Trazodone
阻塞性睡眠呼吸暂停综合征是一种睡眠时出现呼吸道部分或完全梗阻引起呼吸暂停的综合症状,持续性气道正压通气是目前临床治疗阻塞性睡眠呼吸暂停综合征的常用手段,可有效扩张气道,改善呼吸受限情况[1-2]。但有研究指出,长时间持续性气道正压通气治疗可能造成患者情绪状态变化,易出现抑郁症状,影响治疗依从性和生活质量,严重时甚至加剧病情进展[3-4]。国外相关研究认为,对于阻塞性睡眠呼吸暂停综合征患者,需要改善其各方面指征,尤其是情绪方面,以避免发生抑郁情况[5-6]。因此,辅助进行针对性的治疗干预改善患者抑郁症状有利于提升整体预后。我院在临床上配合使用曲唑酮进行治疗,获得了令人满意的效果。现将持续性气道正压通气联合曲唑酮治疗阻塞性睡眠呼吸暂停综合征的临床优势进行分析,现报道如下。
1资料与方法
1.1一般资料
选取2017年10月~2019年1月我院收治的80例阻塞性睡眠呼吸暂停综合征患者作为研究对象,按照随机数字表法将其分为观察组(40例)与对照组(40例)。观察组中,男22例,女18例;年龄25~68岁,平均(48.62±6.53)岁。对照组中,男23例,女17例;年龄26~69岁,平均(78.73±6.65)岁。两组患者的性别、年龄等一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究已获得我院医学伦理委员会批准,而且所有患者均已签署知情同意书,可以配合完成本研究。
纳入标准:符合中华医学会呼吸病学分会睡眠呼吸疾病学组制定的“阻塞性睡眠呼吸暂停低通气综合征诊治指南(草案)”中关于阻塞性睡眠呼吸暂停综合征的诊断标准。
排除标准:①合并肝肾功能障碍者;②妊娠期女性;③哺乳期女性;④入选前3个月有镇痛、镇静或抗心律失常等影响心功能和呼吸的药物用药史者;⑤合并其他呼吸系统疾病者;⑥有意识障碍或交流障碍者。
1.2方法
两组患者入院后即接受常规对症治疗,包括纠正水电解质失衡、抗炎抗感染、治疗预防发病、调整睡眠体位、合理控制饮食和作息、健康运动指导等。注意睡前禁用镇静或安眠药物,防止呼吸中枢抑制。
对照组患者接受持续性气道正压通气治疗,使用无创呼吸机(BiPAP Synchrony)(美国伟康,型号:Respironics,lnc)连接口鼻面罩进行持续性气道正压通气,呼吸频率为10~20次/min,压力为8~20 cmH2O,通气量為7~10 L/min,血氧饱和度(SpO2)维持在88%~92%。自睡前通气至清醒共持续时间8 h。治疗6周。
观察组患者在对照组的基础上加用曲唑酮(美时化学制药股份有限公司南投厂,批准文号:HC20160001)治疗,50 mg/次,1次/d,睡前2 h口服,共治疗6周。
1.3观察指标及评价标准
比较两组患者入院时及疗程结束时的血压[收缩压(SBP)、舒张压(DBP)]、心率(HR)、睡眠呼吸暂停低通气指数(AHI)、最高SpO2、最低SpO2及匹兹堡睡眠质量指数(PSQI)、抑郁自评量表(SDS)、睡眠呼吸暂停生活质量指数(SAQLI)评分变化情况。
PSQI[7]包括19个自我评定题目和5个由睡眠同伴评定的问题,总分为0~21分,评分越高表示睡眠质量越差。
SDS[8]包括20个题目,按照4分法计分,标准分=20项总分×1.25,以53分为分界值,评分越高表示抑郁状态越严重。
SAQLI[9]包括日常活动、社会交往、情感功能、症状4个维度共35个条目,每个维度1~7分,总评分为4~28分,评分越高表示生活质量越好。
1.4统计学方法
采用SPSS 20.0统计学软件进行数据分析,计量资料用均数±标准差(x±s)表示,两组间比较采用t检验;计数资料采用率表示,组间比较采用χ2检验,以P<0.05为差异有统计学意义。
2结果
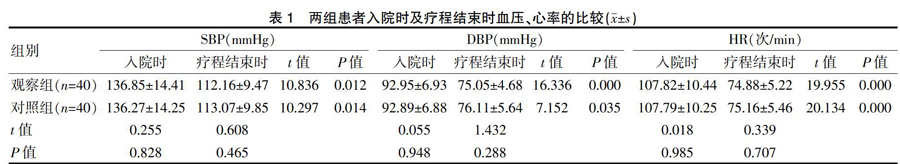
2.1两组患者入院时及疗程结束时血压、心率的比较
两组患者入院时的SBP、DBP、HR比较,差异无统计学意义(P>0.05);两组患者疗程结束时的SBP、DBP、HR均低于入院时,差异有统计学意义(P<0.05);两组患者疗程结束时的SBP、DBP、HR比较,差异无统计学意义(P>0.05)(表1)。
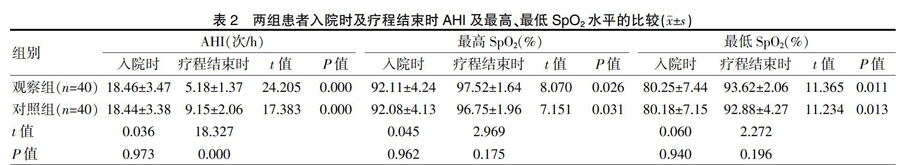
2.2两组患者入院时及疗程结束时AHI及最高、最低SpO2水平的比较
两组患者入院时的AHI及最高、最低SpO2水平比较,差异无统计学意义(P>0.05);两组患者疗程结束时的AHI均明显低于入院时,最高、最低SpO2水平均高于入院时,差异有统计学意义(P<0.05);观察组患者疗程结束时的AHI明显低于对照组,差异有统计学意义(P<0.05);两组患者疗程结束时的最高、最低SpO2水平比较,差异无统计学意义(P>0.05)(表2)。
2.3两组患者入院时及疗程结束时PSQI、SDS、SAQLI评分的比较
两组患者入院时的PSQI、SDS、SAQLI评分比较,差异无统计学意义(P>0.05);两组患者疗程结束时的PSQI、SDS评分均低于入院时,SAQLI评分均高于入院时,差异有统计学意义(P<0.05);观察组患者疗程结束时的PSQI、SDS评分均低于对照组,SAQLI评分高于对照组,差异有统计学意义(P<0.05)(表3)。
3讨论
阻塞性睡眠呼吸暂停综合征是一种综合性的多系统疾病,发病以男性患者为主,中老年人群发病率较高。阻塞性睡眠呼吸暂停综合征患者常出现打鼾、呼吸暂停、憋醒、性格变化等症状,日间的精神力不集中,生活质量明显下降,长期得不到控制容易引起呼吸道反复感染、心室扩大、神经行为改变等不良情况[10-11]。临床研究表明,阻塞性睡眠呼吸暂停综合征患者由于睡眠中SpO2水平降低,血管中枢在低氧状态下受到损伤,易引发神经功能紊乱和脑部5-羟色胺(5-HT)水平异常[12-13]。加之长期持续性气道正压通气治疗所致的不适感和紧张感,导致患者容易伴发抑郁症状,进而影响治疗和病情进展[14]。因此,采取必要的治疗干预改善患者的心理状态有利于确保预后良好。
持续性气道正压通气是治疗该病的常用手段,能够确保患者睡眠期间呼吸顺畅,但对脑部异常生理改变并无明显的改善作用[15]。曲唑酮为四环类非典型抗抑郁药,可选择性拮抗5-HT的再摄取且不会对脑部其他化学物质产生明显影响[16]。药理学研究还显示,曲唑酮能够通过抑制负反馈调节,增加5-HT的釋放,达到抗抑郁的作用[17]。另外,曲唑酮还有一定中枢镇静作用和轻微的肌肉松弛作用,且不会产生抗痉挛和中枢兴奋作用,可改善睡眠,显著缩短抑郁症患者入睡潜伏期,延长整体睡眠时间,提高睡眠质量[18]。本研究结果也显示,观察组患者疗程结束时的PSQI、SDS评分及AHI均低于对照组,差异有统计学意义(P<0.05),分析原因主要为:在持续性气道正压通气基础上使用曲唑酮能够提高患者的睡眠质量,消除日间乏力感,缓解脑部5-HT分泌异常的情况,减轻病情和抑郁症状。另外,观察组患者疗程结束时的SAQLI评分高于对照组,差异有统计学意义(P<0.05),进一步提示了曲唑酮在改善患者预后,提升其生活质量中的临床优势。羊德旺等[18]观察了中西医结合治疗痰瘀互结型阻塞性睡眠呼吸暂停综合征的效果,结果表明,中西医结合治疗能够显著改善患者的临床症状和生活质量,这也和本研究结果一致。
综上所述,在持续性气道正压通气基础上配合使用曲唑酮,能够改善阻塞性睡眠呼吸暂停综合征患者的抑郁症状,进而提升治疗效果和生活质量。
[参考文献]
[1]刘洪千,冯喜英,久太.阻塞性睡眠呼吸暂停低通气综合征与呼吸系统疾病相关发病机制的研究进展[J].中华肺部疾病杂志(电子版),2019,12(3):368-371.
[2]孙婉璐,陈亚红.慢性阻塞性肺疾病合并睡眠呼吸暂停低通气综合征的临床表型与发生机制[J].中国医学前沿杂志(电子版),2019,11(1):15-19.
[3]朱悦,张娜,叶开婷,等.阻塞性睡眠呼吸暂停综合征治疗方法研究进展[J].中国全科医学,2019,22(21):1-6.
[4]孟尧,陈玥,祝卓宏.阻塞性睡眠呼吸暂停低通气综合征患者正念水平对病情程度影响的临床研究[J].中国实用内科杂志,2018,38(11):1081-1085.
[5]Hua F,Zhao T,Walsh T,et al.Effects of adenotonsillectomy on the growth of children with obstructive sleep apnoea-hypopnea syndrome(OSAHS):protocol for a systematic review[J].BMJ Open,2019,9(8):e030866.
[6]Proothi M,Grazina VJR,Gold AR.Chronic insomnia remitting after maxillomandibular advancement for mild obstructive sleep apnea:a case series[J].J Med Case Rep,2019,13(1):252.
[7]Devita M,Peppard PE,Mesas AE,et al.Associations between the apnea-hypopnea index during REM and NREM sleep and cognitive functioning in a cohort of middle-aged adults[J].J Clin Sleep Med,2019,15(7):965-971.
[8]张玮,蔡伟,朱文艳,等.阻塞性睡眠呼吸暂停低通气综合征患者IGF-1、OPG、RANKL及骨密度变化[J].江苏医药,2019,45(5):457-460.
[9]吴思敏,李永霞.成人阻塞性睡眠呼吸暂停低通气综合征非手术治疗进展[J].广西医学,2017,39(10):1556-1559,1567.
[10]高放,温贤秀,陈玉琴,等.阻塞性睡眠呼吸暂停综合征伴抑郁症的研究进展[J].实用医院临床杂志,2019,16(1):210-212.
[11]梁燕,王玮.阻塞性睡眠呼吸暂停综合征合并抑郁状态研究现状[J].中国实用内科杂志,2018,38(8):759-761.
[12]朱悦,董佳慧,孙耕耘.阻塞性睡眠呼吸暂停低通气综合征患者无创呼吸机治疗进展[J].中华肺部疾病杂志(电子版),2019,12(2):233-236.
[13]马庆娜,张勇建,李伟,等.持续气道正压通气对阻塞性睡眠呼吸暂停低通气综合征患者心脏舒张功能的影响[J].临床合理用药杂志,2015,8(4):175-176.
[14]杨昌莉,郑跃.曲唑酮联合治疗阻塞性睡眠呼吸暂停低通气综合征合并抑郁的疗效观察[J].齐齐哈尔医学院学报,2019,40(11):1350-1352.
[15]王晓明,李军涛,王艳,等.曲唑酮对抑郁伴睡眠障碍的临床疗效分析[J].世界睡眠医学杂志,2019,6(4):409-410.
[16]康选民,李敏.曲唑酮与舍曲林治疗抑郁障碍疗效和安全性分析[J].中国药物与临床,2019,19(8):1333-1334.
[17]张文文,赵莲萍,谢宇平,等.阻塞型睡眠呼吸暂停低通气综合征患者海马MRS参数与认知功能的相关性[J].中国医学影像技术,2019,35(8):1175-1179.
[18]羊德旺,何和章,梁莉萍.中西医结合治疗痰瘀互结型阻塞性睡眠呼吸暂停综合征40例临床研究[J].江苏中医药,2019,51(8):42-45.
(收稿日期:2019-08-15? 本文编辑:任秀兰)
- 请还板书一席之地
- 规矩之中任自然
- 关于小学语文教学和班主任管理的有效结合分析
- 探究精细化管理理念下学校管理的实施策略
- 从认可情感分析教师解决幼儿同伴冲突的策略
- 维果斯基的“最近发展区”理论对我国学前教育的启示
- 试论美育教育在中学语文课堂中的实施策略
- 以人为本 贴近心灵
- “立美家园”让孩子们“美”起来
- 阅读教学中“知人论世”的运用
- 小学“微作文”教学实践探微
- 让作文成为轻松事
- 试论如何提升小学生的语文写作能力
- 在阅读中感悟人物的心灵
- 浅谈课外阅读在小学语文作文教学中的重要性
- 浅谈网络环境下的高中语文写作学习
- 如何加强小学生语文课外阅读能力的培养
- 从“阅读”到“悦读”
- 拓展活动与小学作文教学的整合
- 小学语文自主阅读能力培养研究
- 小学语文阅读教学中如何设计教学活动
- 浅谈绘本阅读教学
- 小学作文批改意见浅谈
- 小学六年级语文阅读教学方式分析与解读
- 关于小学语文作文教学的几点思考
- badder
- baddest
- baddies
- baddy
- baddy's
- bade
- bad example
- bad faith
- badfaith
- bad feeling
- bad/foul language
- badge
- badged
- badgeless
- badger
- badgered
- badgerer
- badgering
- badgeringly
- badgerly
- badgers
- badges
- badging
- bad hair day
- bad hair days
- 厩驺
- 厭
- 厭冠
- 厮
- 厮下
- 厮乩
- 厮侵
- 厮儿
- 厮养
- 厮勾
- 厮勾清明
- 厮叫
- 厮台
- 厮吵
- 厮奈
- 厮守
- 厮役
- 厮扑
- 厮打
- 厮打时忘了跌法
- 厮打没好手,厮骂没好口
- 厮抬厮敬
- 厮拼
- 厮挺
- 厮揣