刘继群 董晨 简洁英

[摘要]目的 探討75 g葡萄糖耐量试验(OGTT)中空腹血糖升高妊娠期糖尿病(GDM)患者的妊娠结局。方法 选取2015年1月~2018年2月在我院规范产前检查并分娩的450例空腹血糖升高GDM孕妇作为研究组。根据OGTT空腹、服糖后1 h 及服糖后2 h时间点血糖结果分组,其中仅空腹血糖升高为GDMⅠ组、空腹合并其他任一时间点血糖升高为GDMⅡ组,三点均升高者为GDMⅢ组。选取同期在该院检查的健康孕妇450例为对照组,比较两组的妊娠结局。采用Spearman相关分析不同时相血糖指标与新生儿体重的关系。结果 研究组早产、大于胎龄儿、剖宫产、妊娠期高血压疾病发生率高于对照组,差异均有统计学意义(P<0.05);三组大于胎龄儿、胰岛素使用及剖宫产比较,差异有统计学意义(P<0.05),即随着血糖异常数目的增多并发症呈逐步增多趋势;而三组早产、妊娠期高血压比较,差异无统计学意义(P>0.05);GDMⅢ组大于胎龄儿发生率高于GDMⅠ组,差异有统计学意义 (P<0.05)),与GDMⅡ组比较,差异无统计学意义(P>0.05)。GDMⅢ组胰岛素使用率高于GDMⅠ组,差异有统计学意义(P<0.05));Spearman相关分析结果显示,空腹血糖与新生儿体重成正相关(r=0.122,P<0.01),随着空腹血糖升高,新生儿体重呈上升趋势。结论 OGTT血糖多点异常GDM患者,其不良妊娠结局发生率增加,空腹血糖值对妊娠结局及新生儿体重的预测有重要意义。临床上应根据OGTT异常情况个体化管理。
[关键词]妊娠期糖尿病;口服葡萄糖耐量试验;妊娠结局;出生体重
[中图分类号] R714.256? ? ? ? ? [文献标识码] A? ? ? ? ? [文章编号] 1674-4721(2020)6(a)-0120-04
[Abstract] Objective To analyze of pregnancy outcome of gestational diabetes mellitus (GDM) patients with increased fasting blood glucose level in 75 g oral glucose tolerance test OGTT. Methods A total of 450 cases of pregnant women with increased fasting blood glucose of GDM who were received standard prenatal examination and delivered in our hospital from January 2015 to January 2018 were selected, and grouped according to the results of fasting, 1 and 2 hours after taking the glucose in OGTT test, only fasting blood glucase increased to GDM group Ⅰ, the fasting combined with elevalted blood glucose at any other time point as the GDM group Ⅱ, all three time points were elevated as GDM group Ⅲ. A total of 450 healthy pregnant women who were examined at the same time were selected for a control group, the pregnancy outcomes of the two groups were compared. Spearman correlation was used to analyze the relationship between different phase blood glucose and neonatal weight. Results The incidences of premature delivery, large for gestational age (LGA), cesarean section, and hypertensive disorder complicating pregnancy in the study group were higher than those in the control group (P<0.05); there were significant differences in the comparison of LGA, insulin usage and cesarean section (P<0.05), that was the complications increased with the growing abnormal blood glucose levels. There were no differences in premature delivery and hypertensive discorders comlicating pregnancy in the three groups (P>0.05). The incidence of LGA in GDM group Ⅲ was higher than that of GDM group Ⅰ, and the difference was statistically significant (P<0.05). There was no significant difference compared with GDM group Ⅱ (P>0.05). Comparison of insulin usage rate, GDM group Ⅲ was higher than that of GDM groupⅠ, and the difference was statistically significant (P<0.05). Spearman correlation analysis result showed that fasting plasma glucose was positively correlated with neonatal weight(r=0.122, P<0.01), that neonatal weight was on the rise with the increase of fasting blood glucose. Conclusion The incidence of adverse pregnancy outcome is significantly increased in GDM patients with OGTT multipoint abnormal blood glucose. The fasting blood glucose level is important for the prediction of pregnancy outcome and neonatal weight. Clinical management should be individualized based on OGTT abnormalities status .
[Key words] Gestational diabetes mellitus; Oral glucose tolerance test; Pregnant outcome; Birth weight
在妊娠期第一次出现或第一次发现葡萄糖耐受受损现象是妊娠期糖尿病(GDM),其为重大公共卫生问题,已得到广大学者的关注,由于诊断标准和种族差异而报道不一,根据美国糖尿病学会(ADA)最新指南。孕妇中GDM的发病率高达15%[1]。妊娠期出现糖尿病孕妇及其新生儿也是可能出现2型糖尿病主要人群。近年来,随着我国饮食结构的变化,二胎政策的开放及GDM诊断标准的设定都导致GDM发生率明显升高[2]。本研究对GDM空腹血糖升高孕妇及正常孕妇进行研究,现报道如下。
1资料与方法
1.1一般资料
选取2015年1月~2018年12月在我院规范产前检查并分娩的450例空腹血糖升高GDM孕妇作为研究组。纳入标准:单胎、孕24~28周行75 g口服葡萄糖耐量试验(OGTT)试验,空腹血糖升高孕妇。妊娠前糖尿病或高血压、孕期肝肾功能不全等重要器官疾病、良性肿瘤、<28周分娩及多胎等列为排除标准不纳入本研究。采用2010年国际糖尿病与妊娠研究组(IADPSG)推荐诊断标准。其中仅空腹血糖升高的孕妇223例为GDMⅠ组,空腹血糖合并其他任一时间点血糖升高的孕妇135例为GDMⅡ组,3个时间点血糖均升高的孕妇92例为GDM Ⅲ组。患者平均年龄(29.67±1.47)岁;分娩平均孕龄(38.4±1.3)周。确诊糖尿病后,给予饮食及运动建议,定期检查,对血糖控制不佳者予胰岛素治疗。同期在该院进行检查的健康孕妇450例为对照组。平均年龄(29.66±1.35)岁;分娩平均孕龄(39.5±1.2)周。两组的年龄、分娩孕龄等一般资料比较,差异无统计学意义(P>0.05),具有可比性。患者自愿签署知情同意书且通过我院医学伦理委员会批准。
1.2方法
所有孕妇于检验前3 d确保摄人含150 g糖类成分的食物,并停用引发血糖水平变化的各类药物,且于抽血前12 h停止摄入水、食物。检验当天经肘静脉抽取静脉血检测空腹血糖,将75 g葡萄糖溶化于300 ml温水中,孕妇抽血后5 min内饮用,并检测饮用后1 h和2 h血糖,孕妇检验期静坐,禁水、食。
1.3观察指标
观察并比较不同血糖异常指标组,胰岛素使用情况、剖宫产、新生儿出生体重、发生早产、妊娠期高血压疾病等妊娠不良结局,其中新生儿出生体重>该胎龄正常体重90%者为大于胎龄儿(LGA)。
1.4统计学处理
采用SPSS 23.0统计学软件对数据进行处理,计量资料以(x±s)表示,采用t检验,计数应用χ2检验,采用Spearman相关分析分别对OGTT空腹血糖,服糖后1 h、服糖后2 h血糖与新生儿出生体重进行相关性分析。
2结果
2.1两组妊娠结局的比较
研究组早产、大于胎龄儿、剖宫产、妊娠期高血压疾病发生率高于对照组,差异均有统计学意义(P<0.05)(表1)。
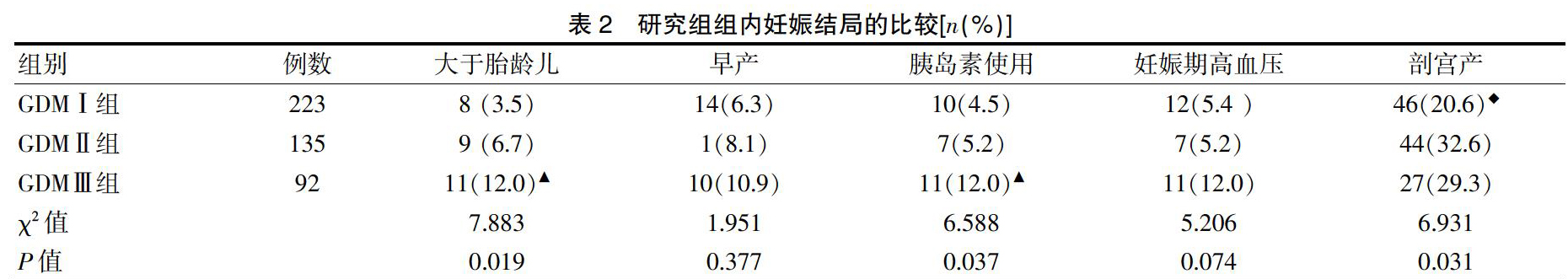
2.2研究组组内妊娠结局的比较
450例GDM组中,三组在大于胎龄儿、胰岛素使用情况及剖宫产的比较,差异有统计学意义(P<0.05),即随着血糖异常数目的增多并发症呈逐步增多趋势;三组早产、妊娠期高血压疾病比较,差异无统计学意义(P>0.05)。GDM Ⅲ组大于胎龄儿发生率高于GDMⅠ组,差异有统计学意义(P<0.05)),与GDM Ⅱ组比较,差异无统计学意义(P>0.05)。GDM Ⅲ组胰岛素使用率高于GDMⅠ组,差异有统计学意义(P<0.05));GDMⅠ组与GDM Ⅲ组剖宫产率比较,差异无统计学意义(P>0.05),而GDMⅠ组剖宫产率低于GDMⅡ组,差异有统计学意义(P<0.05)(表2)。
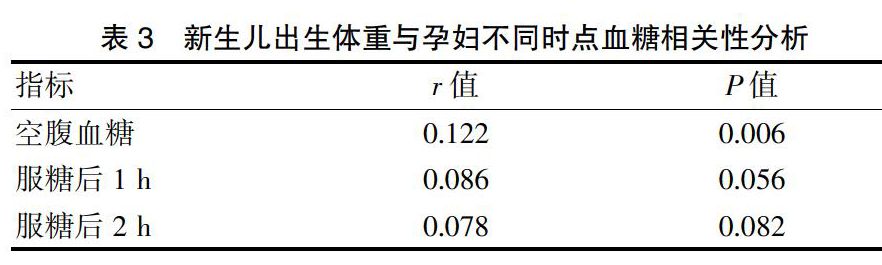
2.3.新生儿出生体重与孕妇不同时点血糖相关性分析
空腹血糖与新生儿体重成正相关(r=0.122, P<0.01),随着空腹血糖升高,新生儿体重呈上升趋势。OGTT服糖后1 h及2 h血糖与新生儿体重无明显相关性(r=0.086,P>0.05,r=0.078,P>0.05)(表3)。
3讨论
3.1OGTT不同时间点血糖指标意义
妊娠中晚期,孕期体内雌激素、孕激素等抗胰岛素样物质生理性增加,胰岛素需求量相应增加,而GDM孕妇对胰岛素敏感性显著降低,分泌受限,若孕妇不能适应孕期生理代偿變化,将会诱发GDM[3-4]。OGTT可以了解机体对葡萄糖代谢的调节能力,其不同时间点的血糖值体现不同程度的胰岛β细胞功能和胰岛素抵抗[5],正常人在口服葡萄糖1~2 h后达高峰,但峰值≤200 mg/dl,以后迅速下降,3 h后达到空腹水平,而糖尿病患者出现峰值增高且延迟。空腹血糖升高提示肝糖分解,代表人体的基础血糖值,而餐后血糖代表外界加入机体的反应,提示β细胞功能受损,餐后1 h血糖升高为机体糖代谢处于一种代偿状况,餐后2 h血糖升高为相对失代偿状态[6]。因此胰岛细胞基础状态和储蓄池可通过OGTT不同时间点不同血糖值加以了解,但不同时间点血糖对GDM母婴结局差异仍需进一步研究。
3.2血糖指标异常不同对妊娠结局的影响
糖尿病孕妇不同的高血糖特征导致不同的妊娠结局,GDM孕妇有异质性。研究发现,采用IADPSG推荐GDM标准后,GDM患者明显增加,基于新诊断标准下,血糖水平高患者,其不良妊娠结局的风险增高,GDM孕妇新生儿低血糖发生率、LGA、剖宫产率高于血糖正常孕妇[7]。高血糖环境使体内发生氧化应激反应,广泛微血管病变,导致胎盘血管内皮功能障碍,高胰岛素血症形成,继而增加各种母婴并发症,半数以上的患者产后发展为2型糖尿病、子代远期精神发育及肥胖、糖尿病问题[8]。研究发现单纯空腹血糖及单纯餐后血糖,除了巨大儿的发生率外,其余的不良妊娠结局均无明显差别[9]。本研究中,单纯空腹血糖异常GDM孕妇并发症与正常对照组比较均无明显差异(P>0.05),进一步支持以上研究。另有研究认为,OGTT结果3项均异常的GDM孕妇,其大于胎龄儿、子痫前期及分娩方式上高于2项时点异常及1项时点异常GDM孕妇[10-11]。分析可能OGTT试验时间异常点越多,而不同时向点血糖存在不同代谢异质性,空腹血糖及餐后血糖分别对应不同胰岛素调节机制,其两者协同升高,提示胰岛素的基础及储存功能均受损,其并发症发生率会增加。本研究结果显示,三组血糖均异常者,其不良妊娠结局明显增加,其中在大于胎龄儿、剖宫产发生率比较,差异均有统计学意义(P<0.05),而在妊娠期高血压、早产方面,差异无统计学意义(P>0.05),原因可能有以下两点:血糖水平高,病情重的GDM患者早期可获得积极干预后,妊娠结局有所改善;本研究样本例数小有关。
3.3空腹血糖对新生儿体重的影响
由于孕期大量高血糖经胎盘到达胎儿体内,形成高胰岛素血症,加快组织蛋白合成,促进葡萄糖合成糖原增加,阻止脂肪分解,导致巨大胎儿形成。巨大儿的发生率与空腹血糖、OGTT服糖后l和2 h 血糖水平显著相关,陈晨等[12]研究认为随着空腹血糖增加,LGA的发生率随之增加,其增高幅度高于服糖后1、2和3 h血糖,与新生儿出生体重成正相关(r=0.122, P<0.01)。有学者认为空腹血糖≥5.1 mmol/L预测LGA发生有一定效能,空腹血糖为巨大儿的独立危险因素[13]。本研究结果显示,空腹血糖与新生儿体重成正相关,即随着空腹血糖的升高,新生儿体重呈上升趋势,体现出空腹血糖对新生儿体重的预测价值,而OGTT 1 h和OGTT 2 h血糖与出生体重无明显相关性,与国内外研究一致。另有研究认为,OGTT中空腹血糖越高越容易发生大于胎龄儿和妊娠期高血压疾病[14],空腹血糖水平与早产、妊娠期高血压、子痫前期的相关性也强于OGTT 1、2 h的水平[15]。空腹血糖常被认为与不良妊娠结局成正相关,即不良妊娠结局的风险随着空腹血糖的升高逐渐增多[16],空腹血糖升高应较OGTT 1 h及2 h血糖升高更值得重视,而空腹血糖升高合并l项或2项不同时间点血糖升高者,其发生不良妊娠结局的风险明显高于单纯空腹血糖升高GDM患者[17-18],本研究结果与以上结果一致,而OGTT中3点血糖水平均高于相应标准者,其大于胎龄儿及早产的发生率均显著增加。尽管经过临床干预,其LGA发生率及剖宫产率仍然高于血糖正常组(P<0.01)。
综上所述,OGTT血糖多点异常的GDM患者其不良妊娠结局发生率明显增加,空腹血糖值对妊娠结局及新生儿体重的预测有重要意义。临床上采取积极有效的血糖控制方法,分层次管理,促进妊娠结局优化,以保障母婴安全。
[参考文献]
[1]董瑞卿,洪莉.早期妊娠糖脂代谢指标检测对妊娠期糖尿病及新生儿结局的预测价值[J].中国妇幼保健,2016,31(2):246-248.
[2]苏日娜,朱微微,魏玉梅,等.北京地区妊娠期糖尿病发病情况及妊娠结局的回顾性调查[J].中华围产医学杂志,2005,19(5):330-335.
[3]Scholtens Denise M,Muehlbauer Michael J,Daya Natalie R,et al.Metabolomics reveals broad-scale metabolic perturbations in hyperglycemic mothers during pregnancy[J].Diabetes Care,2014,37(1):158-166.
[4]嚴励,何扬,薛声能,等.胰岛β细胞分泌功能评估指标的比较-186例不同糖耐量者葡萄糖耐量试验资料分析[J].中华内分泌代谢杂志,2005,21(6):503-505.
[5]李点英,彭靖斐,孟涛.75 g OGTT不同时间点血糖指标妊娠期糖尿病产妇妊娠结局的关系分析[J].实用妇产科杂志,2019,35(4):289-293.
[6]张建华,李章平,陈芳,等.口服葡萄糖耐量试验曲线下面积在妊娠期糖尿病中的应用[J].内科急危重症杂志,2017,23(5):375-378.
[7]魏玉梅,杨慧霞.妊娠期糖尿病不同诊断标准适宜性的比较[J].中华妇产科杂志,2011,46(8):578-581.
[8]Nicholson W,Wang NY,Baptiste-Roberts K,et al.Association between adiponectin and tumor necrosis factor alphalevelsat eight to fourteen weeks gestation and maternal glucose tolerance:the parity,inflammation,and diabetes study[J].J Womens Health (Larchmt),2013,22(3):259-266.
[9]怀莹莹,李晨波.妊娠期糖尿病75 g OGTT不同时点血糖异常与妊娠结局的相关性分析[J].中国妇产科杂志,2011, 46(8):578-581.
[10]王成书,魏玉梅,杨慧霞.妊娠期糖尿病孕妇不同血糖指标异常与妊娠结局的关系[J].中华妇产科杂志,2013,48(12):899-902.
[11]鲁花丽,于坚伟,程雪琴.妊娠期糖尿病不同血糖水平孕妇的临床特点与妊娠结局分析[J].中国计划生育和妇产科,2016,8(5):12-15.
[12]陈晨,孙丽洲.妊娠期葡萄糖耐量试验血糖值与新生儿出生体重的关系[J].中华围产医学杂志,2012,15(8):502-504.
[13]Disse E,Graeppi-Dulac J,Joncour-Mills G,et al.Heterogeneity of pregnancy outcomes and risk of LGA neonates in Caucasian females according to IADPSG criteria for gestational diabetes mellitus[J].Diabetes Metab,2013,39(2):132-138.
[14]Black MH,Sacks DA,Xiang AH,et al.Clinical outcomes of pregnancies complicated by Mildgestational diabetes mellitus differ by combinations of abnormal oral glucose tolerance testvalues[J].Diabetes Care,2010,33(12):2524-2530.
[15]黄兆明,卢锦娥.血糖水平控制正常妊娠期糖尿病孕妇的围产结局分析[J].中华妇产科学杂志,2018,53(9):625-629.
[16]Stuebe AM,Landon MB,Lai Y,et al.Is there a threshold oral glucose tolerance test value for predicting adverse pregnancy outcome?[J].Am J Perinatol,2015,32(9):833-838.
[17]Metzger BE,Gabbe SG.International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia inpregnancy[J].Diabetes Care,2010,33(3):676-682.
[18]刘石萍,邢会美,苏世萍,等.单纯空腹血糖升高的妊娠期糖尿病患者的妊娠结局及其影响因素[J].中华围产医学杂志,2017,20(11):796-800.
(收稿日期:2019-10-30? 本文编辑:崔建中)
- 海上油气田企业开展清洁生产审核的关键环节
- 我国环境影响评价发展现状及问题对策研究
- 水解酸化—缺氧—好氧联合工艺处理某工业园区废水
- 活性炭固定床对苯酚废水的动态吸附分析
- 生活饮用水中铝含量检测方法的研究进展
- 固相萃取—高效液相色谱法测定水中苯并[a]芘、甲萘威和阿特拉津研究
- 生活废水分析中化学需氧量与生化需氧量的相应关系分析
- 多元校正同时测定钙镁的研究
- 分析浊度对总磷在线自动监测仪的影响
- 预处理+MBR+NF+RO在处理填埋场和焚烧厂的混合渗滤液中的应用
- 氨氮总磷超标污染环境影响评价及防治对策探讨
- 70%多孔弹性滤料—活性炭联合工艺应用于饮用水深度处理效果的研究
- 原子吸收光谱法在测定水中重金属的应用探究
- PF—300便携式非甲烷总烃测试仪的现场监测应用
- 水体环境中砷和硒的检测技术
- 环境检测实验室废液的绿色化处理方法分析
- 含油污泥的固化实验研究
- 气象资料在环境影响评价中的意义和作用
- 新形势下环境影响评价发展研究
- 环境监测在处理环境信访案件中的应用及思考
- 加强基层环境监测站质量管理工作的探讨
- 地表水中重金属监测现状及对策研究
- 环境监测质量管理体系建设与思考
- 气候变化对洞庭湖流域水资源影响分析
- 福州市区雨天道路积水成因及治理措施探讨
- subacrid
- subacridities
- subacridity
- subacridly
- subacridness
- subacridnesses
- subacuminate
- subadditive
- subadditively
- subadjacent
- subadjacently
- subadministration
- subadministrations
- subadministrative
- subadministratively
- subadministrator
- subadministrators
- subadolescents
- subadultness
- subadultnesses
- subadvocate
- subadvocates
- subaerate
- subaerated
- subaerates
- 版面空间
- 版面结构
- 版面设计
- 版面语言
- 牉
- 牉合
- 牋
- 牋奏
- 牋疏
- 牌
- 牌亮
- 牌价
- 牌位
- 牌儿
- 牌匾
- 牌印
- 牌友
- 牌号
- 牌坊
- 牌坛
- 牌头
- 牌子
- 牌子响
- 牌子大
- 牌子怪大,土气不小